Vài lưu ý giúp dùng kháng sinh hiệu quả
Ngoài tác dụng chính để điều trị bệnh, thuốc còn gây ra những tác dụng phụ không mong muốn rất đa dạng. Đồng thời với phản ứng từ nhẹ tới nặng của cơ thể người bệnh với thuốc, còn có các vấn đề tương tác thuốc hoặc kháng thuốc... Đây là những bất cập trong quá trình dùng thuốc để trị bệnh.
Tránh tương tác thuốc
Tương tác với thuốc tránh thai: Phần lớn các nghiên cứu cho thấy thuốc kháng sinh không ảnh hưởng đến tác dụng của thuốc tránh thai. Chỉ trong một số ít trường hợp, ví dụ như rifampicin có thể làm ảnh hưởng đến tác dụng của thuốc tránh thai, do rifampicin gây tăng hoạt động của các enzym gan có vai trò trong quá trình chuyển hóa thuốc này. Bên cạnh đó, hệ sinh vật trong đường ruột bị ảnh hưởng bởi kháng sinh có thể dẫn đến giảm sự hấp thụ của estrogen trong ruột kết, nhưng vấn đề đó vẫn còn gây nhiều tranh cãi. Do đó, để tránh thai hiệu quả nhất, các bác sĩ vẫn khuyên bệnh nhân nên sử dụng thêm các biện pháp tránh thai bổ sung khác nếu dùng kháng sinh trong thời gian uống thuốc tránh thai.

Khi sử dụng kháng sinh cần theo chỉ định của bác sĩ mới đạt hiệu quả điều trị.
Tương tác với rượu: Tương tác giữa rượu và thuốc kháng sinh có thể xảy ra, gây ra tác dụng phụ và giảm hiệu quả của việc điều trị kháng sinh. Mức độ rủi ro khi dùng chung kháng sinh với rượu phụ thuộc vào từng loại kháng sinh cụ thể. Các thuốc kháng sinh như metronidazol, tinidazol, cephamandol, latamoxef, cefoperazon, cefmenoxim và furazolidon khi dùng chung với rượu sẽ gây ra tình trạng buồn nôn, nôn mửa và khó thở.
Các hiệu ứng khác của rượu trên hoạt tính kháng sinh khiến các enzym gan phá vỡ các hợp chất kháng sinh, dẫn đến giảm hiệu quả và hiệu lực dược lý của thuốc. Vì vậy, người bệnh không được uống rượu trong thời gian uống kháng sinh.
Tránh kháng thuốc
Tình trạng kháng thuốc kháng sinh ở Việt Nam đã ở mức độ cao. Trong đó vi khuẩn phân lập từ trẻ bị tiêu chảy có tỷ lệ kháng thuốc cao. Đối với hầu hết các trường hợp, bù nước và điện giải là biện pháp xử trí hiệu quả nhất đối với bệnh tiêu chảy. Nhưng khoảng 1/4 số trẻ đã được chỉ định kháng sinh trước khi đưa đến bệnh viện - đây chính là một trong những nguyên nhân dẫn tới tình trạng kháng thuốc kháng sinh.
Các vi khuẩn gram âm đa số là kháng thuốc kháng sinh (enterobacteriaceae): hơn 25% số chủng phân lập tại một bệnh viện TP. Hồ Chí Minh kháng với kháng sinh cephalosporin thế hệ 3, theo nghiên cứu năm 2000 - 2001. Một nghiên cứu khác năm 2009 cho thấy, 42% các chủng vi khuẩn gram âm kháng với ceftazidim, 63% kháng với gentamicin và 74% kháng với acid nalidixic tại cả bệnh viện và trong cộng đồng.
Trên thế giới, nhiều chủng vi khuẩn gây bệnh đã trở nên ngày càng kháng thuốc kháng sinh. Các kháng sinh “thế hệ một” gần như không được lựa chọn trong nhiều trường hợp. Các kháng sinh thế hệ mới đắt tiền, thậm chí cả một số kháng sinh thuộc nhóm “lựa chọn cuối cùng” cũng đang mất dần hiệu lực. Bằng chứng mới đây nhất là sự lây lan của chủng vi khuẩn kháng carbapenem (ndm-1) ở một số quốc gia châu Âu và châu Á. Hiệu lực của kháng sinh nên được xem như một loại hàng hóa đặc biệt, cần được bảo vệ và quí trọng, không nên lãng phí vào các trường hợp không cần thiết. Mục tiêu làm thế nào để kháng sinh chỉ được sử dụng khi cần thiết cho các trường hợp nhiễm khuẩn chứ không nên lạm dụng.
Khi nào cần phối hợp thuốc?
Cùng với vấn đề kháng kháng sinh, tình hình bệnh tật ngày càng trở nên phức tạp. Do vậy, việc phối hợp kháng sinh là vấn đề hết sức cần thiết nhằm mục đích mở rộng phổ kháng khuẩn; tăng hiệu lực sát khuẩn và ngăn sự đề kháng thuốc.
Chỉ phối hợp kháng sinh trong các trường hợp chưa xác định được khuẩn gây bệnh, bệnh nặng cần phải điều trị ngay không thể chờ kết quả xét nghiệm, điều trị trước đó bị thất bại, tránh tạo khuẩn nhờn thuốc, đối với các kháng sinh tạo đề kháng nhanh, điều trị kháng sinh dài hạn như bệnh lao...
Theo SKDS
Mới hơn
- LƯƠNG Y NGUYỄN BÁ NHO KHẮC TINH CỦA BỆNH UNG THƯ
- Thầy thuốc đến từ Đề án 1816 hiến máu cứu người bệnh
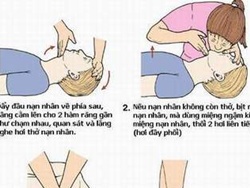
- Cách hô hấp nhân tạo và xoa bóp tim ngoài lồng ngực
- 65 năm chiến sĩ áo trắng
- Chiến thắng nỗi đau
- “Bắt bệnh” cho người chết
- “Giàng y tế” ở A Bung
- “Trái tim Đankô” của thầy thuốc làng HIV/AIDS
- Thần y trong nhà lao Côn Đảo
- Thành công từ ý chí và sự vươn lên không mệt mỏi
- Người bác sĩ giàu lòng nhân ái và sáng tạo
- Ở nơi “hạn hán nụ cười”
- Người Giàng
- “Hoa Đà” trên Cao nguyên đá
- Đông y và các bệnh thường gặp mùa lạnh
- Bệnh gút và điều trị gút trong đông y
- Bệnh nhồi máu cơ tim và bài thuốc chữa từ đông y
- Đông y điều trị rối loạn nhịp tim
- Chữa trĩ bằng Đông y
- Tự chữa bệnh trĩ bằng Đông y
- Đông y trị bệnh đau mắt đỏ
- Chữa trị rối loạn tiền đình theo Đông y
- Đông y trị chứng hoa mắt chóng mặt
- Khí công
- Mai hoa châm