Những loại thuốc gây độc cho thận
Thuốc gây độc cho thận bao gồm những thuốc trực tiếp gây nhiễm độc thận, không tính đến các thuốc gây độc khác do sự thải trừ kém của thận gây ra.
Thận có chức năng điều hòa nội môi. Khi thận bị nhiễm độc, chức năng này bị rối loạn sẽ ảnh hưởng dây chuyền đến các cơ quan khác. Thuốc gây độc cho thận bao gồm những thuốc trực tiếp gây nhiễm độc thận, không tính đến các thuốc gây độc khác do sự thải trừ kém của thận gây ra.
Các nhóm thuốc gây độc cho thận
Xếp các thuốc gây nhiễm độc thận thành từng nhóm theo cơ chế gây nhiễm.
Các thuốc gây tổn thương ống thận:
Kháng sinh: rất nhiều kháng sinh gây tổn thương ống thận.
Nhóm Aminosid: gây suy thận với tỉ lệ 10%; xuất hiện sau khi dùng 7 - 10 ngày. Streptomycin, neomycin gây nhiễm độc thận nặng, tobramycin gây nhiễm độc thận trung bình. Hiện neomycin không dùng dạng tiêm rất hiếm khi dùng dạng uống, streptomycin chỉ dùng với liều xác định trong điều trị lao, tobramycin chỉ dùng dưới dạng thuốc tra mắt. Do vậy thực tế, tần suất gây nhiễm độc thận của ba loại thuốc này thấp. Gentamycin gây nhiễm độc thận ở mức tương tự như tobramycin. Tuy nhiên, gentamycin được dùng và bị lạm dùng nhiều nên thực tế tần suất gây nhiễm độc thận lại cao nhất.
Nhóm Cephalosporin: thế hệ 1(cephalexin, cefadroxil, cefalotin, cefazolin) thường gây nhiễm độc ống thận. Trong khi đó, các cephalosporin thế hệ 2 - 3 trở đi lại ít gây nhiễm độc ống thận nhưng dạng tiêm lại gây rối loạn chức năng thận mạnh hơn.

Nhóm Amphotericin B: tác dụng lên lipid của màng biểu mô ống thận, gây suy thận cấp, nếu dùng với liều tiêm 5g/ngày có thể bị tổn thương thận vĩnh viễn.
Nhóm kháng virút: các kháng virus (adefovir, cidofovir, tenofovir, foscarnet) làm bong tróc tế bào biểu mô từ mức nhẹ (khu trú ở ống lượn gần) đến nặng (gây hoại tử ống thận cấp, đòi hỏi phải lọc máu). Trong số này tenofovir ít gây độc, foscarnet dễ gây độc hơn (trên 27% người dùng, tuy không nặng). Mức độ độc của các thuốc này lệ thuộc vào liều dùng.
Thuốc giảm đau: các thuốc giảm đau hiếm khi gây nhiễm độc ống thận. Riêng paracetamol có thể gây suy thận cấp (và viêm gan) nhưng chỉ gây suy thận cấp khi dùng liều rất cao (15g/ngày) hoặc liều tương đối cao kéo dài hoặc khi uống paracetamol nhưng lại uống nhiều rượu (do trong trường hợp này, gan không sản xuất ra đủ gluthation để hóa giải chất trung gian độc N-acetylbenzoquinonium do paracetamol tạo ra).
Các thuốc làm giảm lượng máu đến thận:
Kháng viêm không steroid thế hệ cũ: các thuốc này ức chế sản xuất prostaglandin, làm giảm lưu lượng máu đến thận, giảm độc lọc cầu thận, có thể dẫn đến suy thận; tuy nhiên tai biến này ít xảy ra khi dùng theo liều điều trị từng đợt ngắn, chỉ xảy ra khi dùng liều cao và/hoặc kéo dài.
Thuốc hạ áp có cơ chế gây giãn mạch: thuốc hạ áp nhóm ức chế men chuyển gây tụt huyết áp mạnh, làm giảm lưu lượng máu qua thận, gây suy thận.Tai biến này xảy ra khi dùng khởi đầu với liều cao hoặc dùng ngay sau đợt dùng thuốc lợi tiểu.
Các thuốc gây tắc ống thận:
Các thuốc này có độ hòa tan thấp, gây kết tinh trong ống thận.
Sulfamid: xảy ra ngay khi dùng ở liều điều trị lúc cơ thể bị mất nước (tiêu chảy, sốt cao) hay khi dùng mà không uống đủ nước (uống 0,5g sulfamid đúng ra phải uống kèm 0,5 lít nước).
Thuốc dự phòng cơn gút cấp: các thuốc allopurinol, probenecid, sulphipyrazon làm tan các tủa urat, tăng thải acid uric. Khi dùng liều cao acid uric thải ra nhiều hay khi dùng mà không uống đủ nước (đúng ra phải uống 2 lít/ngày) thì acid uric có nồng độ cao sẽ gây kết tính urat trong đường niệu.
Thuốc kháng virút: acyclovir có độ tan thấp. Dùng liều bình thường cũng có thể gây kết tinh ở ống thận, dễ xảy ra nhiều và nặng hơn khi dùng liều cao hay tiêm tĩnh mạch nhanh; xảy ra sau khi dùng 24 - 48 giờ với tỉ lệ 12 - 48% người dùng. Đa số thường nhẹ, không có triệu chứng, tự phục hồi sau khi uống đủ nước hoặc ngừng thuốc.
Các thuốc gây suy thận mạn:
Hai thuốc gây suy thận mạn thường gặp là thuốc ung thư cisplatin, thuốc hướng thần lithium carbonat. Khi dùng liều cao kéo dài chúng tích lũy lại tại ống thận gây suy thận mạn.
Các thuốc gây dị ứng miễn dịch ở ống thận, mô kẽ:
Các tế bào ở vị trí này rất dễ nhạy cảm, dị ứng với nhiều thuốc không lệ thuộc vào liều như các kháng sinh (betalactam kể cả cephalosporin, erythromycin, vancomycin, miocyclin; thuôc chống tiết acid (cemitidin); thuốc chữa động kinh (phenobacbital) thuốc chống rối loạn lipid (clofibrat). Tai biến chỉ xảy ra ở người có cơ địa dị ứng nên tần suất thấp nhưng vì không thể biết trước nên khó đề phòng.

Các thuốc gây hội chứng thận hư:
Các thuốc này gây lắng đọng phức hợp miễn dịch dẫn đến hội chứng thận hư nhưng không gây suy thận, khi ngừng thuốc cầu thận trở lại bình thường. Thường gây tai biến này là thuốc chữa thoái hóa khớp (D-penicilamin), thuốc chữa động kinh (trimethadion), thuốc hạ huyết áp (catopril).
Cách phòng tránh
Khi dùng các thuốc này, người khỏe mạnh cũng có thể có nguy cơ nhiễm độc thận; người có chức năng thận suy giảm do cao tuổi hay quá nhỏ tuổi, do mắc bệnh thận hay một số bệnh mạn kèm theo thì nguy cơ này càng cao, dễ xảy ra và nặng. Trước khi dùng các thuốc này phải xem xét chức năng thận; với người có nguy cơ cao thì điều này là bắt buộc.
Phải dựa vào hệ số thanh thải creatinin để tính liều dùng. Nơi không làm được hệ số thanh thải creatinin (như trạm y tế xã) thì cần dùng khởi đầu với liều thấp rồi tăng dần, theo dõi chặt chẻ lâm sàng ( số lượng và độ đục của nước tiểu). Kinh nghiệm với người suy chức năng thận thì chỉ dùng liều bằng 40 - 50% liều người trung niên khỏe mạnh.
Tuân thủ các điều kiện dùng thuốc, tránh ảnh hưởng xấu đến thận. Chẳng hạn: không dùng kháng viêm không steroid kéo dài. Phải dùng khởi đầu liều thuốc hạ huyết áp có cơ chế giãn mạch với liều thấp, ngừng dùng thuốc lợi tiểu vài ba ngày mới được dùng thuốc này. Uống đủ nước khi dùng sulfamid, acyclovir hay các thuốc dự phòng gút cấp allopurinol, probenecid, sulphipyrazon, riêng với thuốc dự phòng gút cấp còn phải khởi đầu liều thấp.
Theo SKDS
Mới hơn
- LƯƠNG Y NGUYỄN BÁ NHO KHẮC TINH CỦA BỆNH UNG THƯ
- Thầy thuốc đến từ Đề án 1816 hiến máu cứu người bệnh
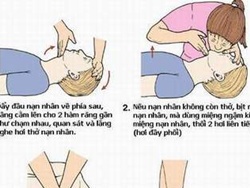
- Cách hô hấp nhân tạo và xoa bóp tim ngoài lồng ngực
- 65 năm chiến sĩ áo trắng
- Chiến thắng nỗi đau
- “Bắt bệnh” cho người chết
- “Giàng y tế” ở A Bung
- “Trái tim Đankô” của thầy thuốc làng HIV/AIDS
- Thần y trong nhà lao Côn Đảo
- Thành công từ ý chí và sự vươn lên không mệt mỏi
- Người bác sĩ giàu lòng nhân ái và sáng tạo
- Ở nơi “hạn hán nụ cười”
- Người Giàng
- “Hoa Đà” trên Cao nguyên đá
- Đông y và các bệnh thường gặp mùa lạnh
- Bệnh gút và điều trị gút trong đông y
- Bệnh nhồi máu cơ tim và bài thuốc chữa từ đông y
- Đông y điều trị rối loạn nhịp tim
- Chữa trĩ bằng Đông y
- Tự chữa bệnh trĩ bằng Đông y
- Đông y trị bệnh đau mắt đỏ
- Chữa trị rối loạn tiền đình theo Đông y
- Đông y trị chứng hoa mắt chóng mặt
- Khí công
- Mai hoa châm